早产胎膜早破126例结局分析
2012-08-18郭丽蓉
郭丽蓉 易 芳
湖北省公安县妇幼保健院妇产科,湖北公安 434300
早产胎膜早破(preterm premature rupture of membranes,PPROM)是产科较为严重的并发症之一,且近年来发病率呈逐渐上升趋势。胎膜早破易导致胎盘宫内感染、胎儿窘迫、胎盘早剥及NRDS等并发症,增加了围产儿的发病率及死亡率,也增加了产妇产后出血、产褥感染的发病率[1]。因此PPROM的治疗应引起产科医生的高度重视。本研究回顾性分析笔者所在医院住院分娩的PPROM者126例,现报道如下。
1 资料与方法
1.1 一般资料
2010年1 月~2011年6月笔者所在医院产科住院分娩的PPROM者126例,年龄21~38岁,平均(27.6±4.3)岁;初产妇85例,经产妇41例;单胎108例,双胎18例;新生儿144例。根据孕周分为两组:A组54例,孕周28~33+6周;B组72例,孕周34~36+6周,同时随机抽取同期住院妊娠足月无胎膜早破者200例作为对照组。3组一般资料比较,差异无统计学意义(P > 0.05)。
1.2 治疗方法
患者入院后采用胎膜早破常规护理,B超检查胎儿、胎盘及羊水情况,常规检查血、尿、肝肾功能,使用抗生素预防感染及宫缩抑制剂,给予肌注地塞米松促使胎肺成熟。
1.3 观察指标
将A、B两组新生儿结局、产妇产褥及分娩方式作比较,并将PPROM组与对照组比较。
1.4 统计学处理
使用SPSS13.0统计学软件,计量资料比较采用t检验,计数资料采用x2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组孕周延长情况比较
A 组延长孕周8~768 h,平均(184.2±8.7)h,B组延长5~392 h,平均(93.2±5.7)h,两组比较,差异有统计学意义(t=70.82,P < 0.01)。
2.2 两组新生儿结局情况比较
A组新生儿窒息、NRDS均显著高于B组,差异有统计学意义(P < 0.05),见表 1。
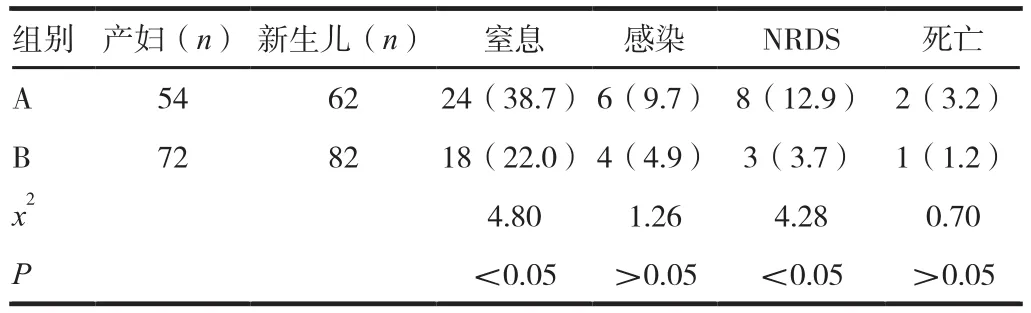
表1 两组新生儿结局比较[n(%)]
2.3 两组产褥感染、产后出血情况比较
A组产褥感染2例,B组3例,两组比较差异无统计学意义(P>0.05);A组产后出血6例,B组9例,两组比较差异无统计学意义(P>0.05)。PPROM组产褥感染5例,对照组4例,两组比较差异无统计学意义(P>0.05);PPROM组产后出血15例,占11.9%,对照组8例,占4.0%,PPROM组明显高于对照组,两组比较差异有统计学意义(x2=7.37,P < 0.01)。
2.4 两组剖宫产率情况比较
PPROM组中,A组剖宫产25例,B组34例,两组比较差异无统计学意义(P>0.05)。对照组中剖宫产85例,PPROM组与对照组剖宫产率比较差异无统计学意义(P>0.05)。
3 讨论
早产是影响围生儿发病率、死亡率和后遗症的重要因素,国内早产发生率5% ~ 15%[2]。早产的原因包括子宫、胎膜、胎盘等,其中30% ~ 40%与胎膜早破有关。PPROM对母婴均有危害,已引起产科医生的高度重视。
3.1 PPROM病因及预防
胎膜早破的确切病因尚不十分明确,一般认为由多种因素导致[3],包括:生殖道感染、前置胎盘、胎位异常等因素,孕前应加强保健,积极控制并预防生殖道感染,及时纠正可能导致胎膜早破的高危因素。
3.2 PPROM的处理
孕产妇入院后采用胎膜早破常规护理,应用抗生素预防生殖道感染。立即使用宫缩抑制剂,同时使用糖皮质激素促胎肺成熟。有学者认为宫缩抑制剂应在胎膜破裂后立即应用,出现宫缩后使用,对于延长潜伏期无明显效果[4]。糖皮质激素有快速促使胎肺成熟的作用,本研究中孕28~33+6周新生儿窒息、NRDS的发生率显著高于孕34~36+6周,因此不足34周必须使用糖皮质激素以降低窒息、NRDS的发生率[1]。治疗期间密切观察,为终止妊娠提供准确的信息。
3.3 PPROM终止妊娠时机
本研究显示,28~33+6周分娩者新生儿发病率显著高于34~36+6周分娩者,因此若无感染征象,应尽量保胎至34周,34周后胎儿肺泡Ⅱ型上皮细胞产生的表面活性物质含量越高,胎儿发育也越趋成熟,发病率明显降低。Robert认为,孕34~37周孕妇,给予保胎治疗会增加母婴感染机会,此期为避免感染可终止妊娠。本研究中,A组与B组分娩方式无明显差异,PPROM组与对照组分娩方式也无明显差异,在无明确剖宫产指征时分娩方式应尽量选择经阴道分娩[5-6]。
综上所述,PPROM严重影响母婴健康,应重视孕前、孕期保健,对PPROM者给予正确及时的治疗,选择合适的分娩时机及方式[7],以达到减少新生儿发病率,提高生存率的目的。
[1]朴锦丹,李明勋,贺军. 早产胎膜早破的研究进展[J]. 齐齐哈尔医学院学报,2009,30(2):188-189.
[2]乐杰.妇产科学[M].第7版.北京:人民卫生出版社,2008:87-100.
[3]付泽霞.胎膜早破性早产妊娠结局分析[J].中国妇幼保健,2010,25(22):3120-3121.
[4]任守凤,陈颖,孙维亚. 胎膜早破合并早产173例临床分析[J]. 中国实用医药,2010,5(16): 80-81.
[5]罗远惠.胎膜早破合并早产的临床分析[J].中国医药指南,2011,9(19):259-260.
[6]徐金萍,曹红秀.早产的主要原因及其对新生儿的影响[J].临床和实验医学杂志,2009,8(12):128.
[7]罗文英.未足月胎膜早破的诊断和处理[J].临床合理用药杂志,2009,2(22):86.
