以ABCD2评分为基础联合应用颈动脉超声及MRA评估TIA预后
2012-07-30木崇仙杨兴隆
木崇仙 杨兴隆
(1.昆明市第一人民医院神经内科; 2.云南省第三人民医院神经内科 昆明 650000)
短暂性脑缺血发作(transient ische mic attack,TIA)被认为是卒中的先兆,甚至有学者建议以“短暂性卒中”[1]来代替TIA,但是对于TIA后发生卒中的风险还未能有清楚的限定。学者一般引用TIA后近期的卒中发生率为:7d为1%~2%,而一个月则为2%~4%。不过预测一个TIA的病人风险则与其发生的次数、频率、每次持续的时间、发作间隔的时间有关。国内研究表明TIA发作越频繁,每次发作时间越长,发作间隔越短那么脑组织的缺血缺氧越严重,脑部损伤越重,脑卒中的发生率也就越高[2]。以此为基础国外学者设计出了一种新颖而实用的ABCD2评分[3],本文就将以此评分为基础,将148例TIA患者分为高危、中危、低危险组,并对各组的磁共振血管成像(magnetic resonance angiography,MRA)及颈颈部血管超声(carotid ultraso-nography,,CUS)检查结果进行了分析比较,并报道如下。
1 资料与方法
1.1 一般资料
随机选取2005年7月至2011年9月收入住院148例TIA患者,诊断均符合第四届全国脑血管病会议制定的诊断标准[4],发病24h内均经磁共振弥散成像(diffusion weighted imaging,DWI)证实无与临床症状相对应的急性脑梗死灶。男78例,女70例,年龄45~80岁;根据ABCD2量表评分分为3组:低危(0~3分)组,中危组(4~5分)为中危组,高危组(6~7分)。所有病例要求资料完整,能够正确进行ABCD2评分,并有48h内的MRA及CUS资料。

表1 ABCD2评分与颅内血管狭窄关系[例(%)]
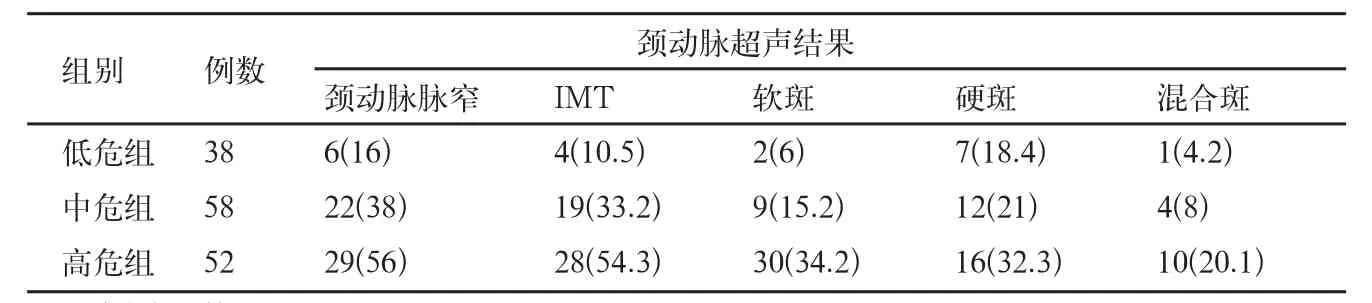
表2 ABCD2评分与颈动脉超声关系[例(%)]
1.2 方法
1.2.1 采用ABCD2量表对入选患者进行评分,进而进行分组。
1.2.2 颈部血管超声采用美国GE公司LOGIQ9彩色多普勒超声诊断仪,探头频率6~13MHz,颈动脉检查患者仰卧或去枕平卧颈部伸展,头偏向检查对侧,充分暴露颈部,经过胸锁乳突肌进行纵切扫描,以此显示颈总动脉近端、中段及远端、颈内动脉分叉处。颈内动脉及颈外动脉。颈部血管评判标准:以颈内动脉中膜厚度>1.0mm(分叉处>1.2mm)表示内膜增厚或者内膜粗糙;颈内动脉中膜厚度>1.2mm(分叉处>1.5mm)表示动脉粥样硬化斑形成;根据回声高低将斑块分为软斑、混合斑及硬斑。
1.2.3 磁共振血管成像 采用Philips公司1.5TAchieva超导MRI机,S-3D—TOF—MRA序列参数:3D—FFE脉冲:横轴位扫描;TR/TE:25/3.5ms;FOV:200×200;矩阵:320x183;翻转角:20°;层厚=0.5mm;层数:250,分为10个3D块叠加;SENSE并行采集;流动补偿:激励次数:l:扫描时间:252s。
1.3 统计学处理
组间比较采用χ2检验。
2 结果
本组病例MRA共发现颅内动脉中重度狭窄96例(64.8%),颈动脉超声检查发现:颈部血管狭窄57例(38.5.9%),软斑、硬斑、混合斑、IMT增厚者比例分别为30.4.3%、27.7%、12.1%、41.2%。高危组颅内动脉狭窄比例显著高于中、低危组(P<0.01)(表1)。高危组颈部血管狭窄比例及IMT增厚者比例显著高于中、低危组(P<0.01);高危组软斑、混合斑检出者比例高于中、低危组(P<0.01);硬斑检出者比例3组间比较无显著性差异(P>0.05)(表1、2)。
3 讨论
各种脑血管病防治的大纲均没有对TIA病人或怀疑为TIA的病人作出必须住院的要求,因而制定有效而可行的临床评估规范就显得至关重要。通过对病人的评估,临床医师可以知道哪些病人属于卒中的高危病人同时对他们快速的进行紧急的进一步评估、影像学检查、治疗。ABCD评分发源于英国,是通过病人对卒中危险因素[5]A、B、C、D(A(age,年龄);B(blood pressure,血压);C(clinical features,临床表现);D(duration of symptoms,症状持续时间))的观察评估TIA病人7d内继发卒中风险的评估。总分为6分。一般认为得分≥5分的病人近期继发卒中的危险性较大。ABCD包括脑梗死的几大危险因素[6]:Georgios Tsivgoulis等人的研究也进一步验证ABCD评分对TIA后发生卒中的风险的预测价值,他们的研究显示ABCD评分在5~6分时能独立的预测继发卒中的风险[7]。由于糖尿病是继发卒中的危险因素之一,最近Johnston和他的同事在ABCD评分中加入糖尿病一项衍生出ABCD2 评分,总分增为7分。他们对两项评分作了比较认为ABCD2评分具有更高的预测TIA后继发卒中的价值[8]。Tsivgoulis G等在验证ABCD2评分时也发现ABCD2在各项统计指标上都优于ABCD评分并进一步根据ABCD2评分将TIA病人划分为低危(0~3分),中危(4~5分)以及高危(6~7分)3组[9]。
动脉粥样硬化以及以此为基础的颅内外大动脉狭窄是目前受到普遍肯定的TIA及原因。动脉粥样硬化主要包括IMT及粥样斑块形成,颈动脉系统和椎基底动脉系统等大动脉是动脉粥样硬化好发部位,特别是在颈内动脉从颈总动脉分叉的起始端,可有明显的动脉粥样硬化斑。国内外权威机构已将IMT和颈动脉斑块列为卒中的危险因素[10],研究表明,IMT厚度对卒中风险预测作用强于颈动脉狭窄程度[11]。IMT每增加0.15mm,发生脑梗死的危险增加69%。我们的研究发现148例TIA患者中有51例出现IMT,且高危组IMT增厚者比例明显高于中、低危组(P<0.01)。动脉粥样硬化斑特别是“软斑、混合斑”易发生破溃,导致循环血小板沉积,沉积的血小板及斑块内的胆固醇结晶可脱落随血液流入颅内,引起颅内小血管,包括眼动脉的闭塞而发病。因栓子较小,容易溶解消失或者进入血管的末梢,使症状缓解。在TIA患者的眼底动脉找到含有胆固醇或者血小板的微小栓子。我们发现在148例患者具有软斑及混合斑的患者人数分别为55例,而在ABCD2评分>4分的高危组具有此两种病变的人数达到40,占到了72.7%。统计学分析也发现高危组颈部血管狭窄比例及IMT增厚者比例显著高于中、低危组(P<0.01);高危组软斑、混合斑检出者比例高于中、低危组(P<0.01);硬斑被认为不易破溃及继发血栓形成,故一般对于TIA的危险性较小,而我们研究中3个危险组中硬斑检出者比例3组间比较无显著性差异(P>0.05)也从侧面说明了硬斑的相对低危性。另一方面,动脉粥样硬化可导致大动脉血管腔狭窄,颈动脉狭窄与前循环TIA发生密切相关,椎基底动脉或锁骨下动脉狭窄或闭塞与后循环TIA发生密切相关[12]。在我们的研究中148例TIA患者其中血管狭窄率≥50%(中重度狭窄)患者占64.8%。该组患者中ABCD2评分≥4分的患者所占比率高(54.1%),提示神经科医师应重视这部分患者,及时进行血管学检查,明确是否存在严重的颅内、外动脉狭窄以及大动脉粥样硬化斑形成,以便及早进行针对性治疗。
MRA和CUS是目前三级医院中普遍运用的两项检查手段,能快速提供TIA患者颅内动脉狭窄、颈部动脉狭窄、动脉粥样硬化斑的形成及斑块性质、INT厚度,不仅便于及早对血管情况作出评价及处理,而且有判断预后价值;将此两项检查与ABCD2评分结合,用于预测TIA后缺血性卒中风险,及时发现高危患者,为临床决策提供依据,以便早期采取更积极有效的脑卒中预防措施,以降低TIA脑梗死得危险性。
[1]Ballotta E,Toniato A,Baracchinic C.Transient ischemic attack-proposed a new definition N England [J].Ned,2003,348:1607~1609.
[2]魏养慧.短暂性脑缺血发作与脑梗死关系探讨[J].医学综述,2005,11(5):479.
[3]Johnston SC,Rothwell PM, Nguyen-Huynh MN,et al.Validation and refinement of scores to predict very early stroke risk after transient ischemic attack[J].Lancet,2007,369(9558):283~ 292.
[4]中华医学会全国第4次脑血管病学术会议,各类脑血管病诊断要点[J].中华神经科杂志,1996,29(2):379~380.
[5]Saver JL.A comparision of risk factors for recurrent TIA and stroke in patients diagnosed with TIA[J]. Neurology,2003,60(11):1871.
[6]Rothwell PM,Giles MF,Flossmann E,et al.A simple score(ABCD)to identify individuals at high early risk of stroke after transient ischaemic attack[J].Lancet,2005;366(9479):29~36.
[7]Tsivgoulis G,Spengos K,Manta P,et al.Validation of the ABCD Score in Identifying Individuals at High Early Risk of Stroke After a Tran-sient Ischemic Attack[J].A Hospital-Based Case Series Study Stroke,2006,37(12):2892~2897.
[8]Johnston SC,Rothwell PM, Nguyen-Huynh MN,et al.Validation and refinement of scores to predict very early stroke risk after transient ischemic attack[J].Lancet,2007,369(9558): 283~92.
[9]Tsivgoulis G, Vassilopoulou S, Spengos K. Potential Applicability of ABCD2 score in triaging TIA patients[J].Lancet,2007,369(9567):1082.
[10]Lnoue K,Matsumoto M,Shono T,et al. Increased intima media thickness and atherosclerotic plaques in the carotid artery as risk factors for silent brain infarcts[J].J Stroke Cerebrovase Dis,2007,16(1):14~20.
[11]Spence JD,Hegele RA.Noninvasive phenotypes of atherosclerosis:similar windows but different views[J].Stroke,2004,35(3):649~653.
[12]肖静珍,肖萤.超声评价颈动脉内-中膜增厚与脑梗死得密切关系[J].国际脑血管病杂志,2009,17(9):686~689.
