川芎嗪对胎儿生长受限孕妇血液流变学的影响
2012-07-28张正娥
张正娥 王 燕
1.湖北省荆州市中心医院妇产科,湖北 荆州 434020;2.武汉大学中南医院妇产科,湖北 武汉 430071
胎儿生长受限(Fetal Growth Restriction,FGR)是产科主要并发症之一,围生儿病死率为正常婴儿的4~6倍,病因复杂,迄今尚未完全清楚。有研究资料表明,胎儿生长发育与孕妇血液流变学状态密切相关[1-2]。本文通过给予FGR孕妇川芎嗪注射液进行临床干预,探讨其对FGR孕妇血液流变性的影响。现报道如下:
1 资料与方法
1.1 一般资料
选择2006年3月~2007年6月于武汉大学中南医院就诊并经B超诊断为不均称型FGR的患者34例,入选标准:初产妇、单胎妊娠、孕26~36周、平常月经周期规律。排除标准:孕期感染、相关病理妊娠及妊娠合并症、孕妇有不良嗜好及胎儿畸形等。将FGR患者随机分为川芎嗪组(A组)及营养支持组(B组),各17例。同时选择同期武汉大学中南医院定期产检并分娩、孕26~36周的正常初产妇30例作为正常妊娠对照组(C组)。三组孕妇一般情况(年龄、身高、体重指数、血压、妊娠次数、孕龄、分娩孕周)及各孕龄组人数构成比差异均无统计学意义(P>0.05),其中,各组孕龄偏于36周的均不超过3例,具有可比性。见表1、2。
1.2 诊断标准[3-4]
①核实孕龄,据第6版《妇产科学》孕龄计算方法,校正所有入选孕妇的孕龄。②动态监测宫高增长速度:连续3周测量宫高在标准曲线第10百分位数以下,或增长缓慢或停滞不升,或计算胎儿生长发育指数=宫高(cm)-3×(月份+1),胎儿生长发育指数<-3为筛选FGR指标。③B超测量胎儿生长径线值及胎儿体重估计(EFW)在同孕龄第10百分位数以下或低于2个标准差;或动态监测胎头双顶径(BPD):若增长<2.0 mm/周,或<4.0 mm/3周,或<6.0 mm/4周,或于孕晚期(28~36 周)< 1.7 mm/周;或动态监测胎儿股骨长度(FL):31周前平均增长<2.0 mm/周,31周后平均<1.0 mm/周,均可诊断 FGR。④B 超测量胎儿头围(HC)、腹围(AC)、FL,HC/AC 比值若大于同孕周正常值的第95百分位数,或FL/AC比值大于0.24,则不均称型FGR诊断成立。⑤B超提示脐血流峰谷比值S/D≥3.0可作为参考指标。
表1 三组孕妇一般情况比较()

表1 三组孕妇一般情况比较()
注:1 mm Hg=0.133 kPa
组别 例数 平均年龄(岁) 身高(m) 体重指数 收缩压(mm Hg)舒张压(mm Hg)妊娠次数(次)开始监测孕周(周)分娩孕周(周)开始监测至分娩的周数(周)A组B组C组17 17 30 27.12±4.43 27.47±2.58 26.33±3.64 1.59±0.44 1.61±0.43 1.59±0.41 23.03±1.67 23.38±2.54 23.27±1.83 107.65±8.87 104.94±8.86 107.27±9.76 65.29±4.36 65.53±4.03 66.60±5.64 2.35±1.27 2.53±1.51 2.30±1.32 31.42±1.74 31.53±2.25 31.28±2.13 38.31±1.29 38.71±0.97 38.80±0.87 6.89±2.52 7.18±2.35 7.53±2.07

表2 三组不同孕龄人数构成比(例)
1.3 方法
1.3.1 治疗方法 诊断为FGR的孕妇(即A、B组)均给予1个疗程(7 d)治疗:①常压间断低流量给氧 30 min,流量 2~4 L/次,2次/d;②静脉滴注5%葡萄糖500 mL,1次/d。③5%葡萄糖500 mL+ATP 40 mg+CoA 100 U+肌苷0.4 g+嘉利多维(复合维生素)2.0 g,静脉滴注,1次/d;④8.5%乐凡命(复方氨基酸注射液)250 mL,静脉滴注,1次/2d;A组每日应用盐酸川芎嗪注射液160 mg加入②中静脉滴注(滴速为40滴/min),其余支持治疗两组相同;C组定期产检,不予特殊处理。
1.3.2 检测方法 孕妇于治疗前2 h及1个疗程用药结束后24 h内分别空腹抽取肘静脉血4 mL,正常孕妇于入选开始监测时空腹抽取肘静脉血4 mL,以固相抗凝剂肝素(10~20 U/mL血)抗凝。采血后于4 h内完成测试,若存于4℃冰箱则可延长至12 h。由我院检验科固定检验师利用普利生TM-8804血液流变测试仪检测各标本血液流变学参数。包括:血浆黏度(plasm viscosity,PV)、红细胞压积(haenatocrit,HCT)、全血低切(5/s)黏度(blood viscosity at low shear rate,LBV)、全血中切(30/s)黏度(blood viscosity at middle shear rate,MBV)、全血高切(200/s)黏度(blood viscosity at high shear rate,HBV)。 B 超监测A、B组孕妇治疗前后及正常孕妇脐血流阻力指标,即脐动脉血流速度峰谷比 (S/D)、脉动指数 (PI)、阻力指数(RI);孕妇分娩后记录胎龄及新生儿出生体重。
1.4 统计学方法
采用SPSS 13.0统计学软件进行数据分析,计量资料数据用均数±标准差()表示,多组间比较采用方差分析,组间两两比较采用LSD-t检验;相关性检验采用双变量相关分析;以P<0.05为差异有统计学意义。
2 结果
2.1 三组孕妇血液流变学参数比较
三组LBV、MBV、HBV及HCT水平与女性正常值相比均明显下降,差异有统计学意义(P<0.05);治疗前,A组与B组LBV、MBV、HBV、PV及HCT水平差异无统计学意义(P>0.05),但较C组均升高,差异有统计学意义(P<0.05);治疗后,A组LBV值较治疗前明显下降(P<0.05);而B组LBV值较治疗前下降不明显,差异无统计学意义(P>0.05);治疗后,A组LBV值显著低于B组(P<0.05),而两组MBV、HBV、HCT、PV值差异无统计学意义(P>0.05)。见表3。
2.2 三组脐血流阻力情况比较
治疗前,A组与B组相比,S/D、PI及RI差异无统计学意义(P > 0.05),但 A、B 组与 C 组相比,S/D、PI及 RI均升高,差异有统计学意义(P<0.05);治疗后,A组与B组S/D、PI及RI值均低于治疗前,差异有统计学意义(P<0.05);治疗后,A组S/D、PI及RI的降幅均高于B组,差异有统计学意义(P<0.05)。 见表 4、5。
2.3 三组分娩平均孕龄及新生儿平均出生体重比较
三组分娩平均孕龄比较,差异无统计学意义(P>0.05);A、B组新生儿平均出生体重均低于C组,差异有统计学意义(P < 0.05)。 见表 6。
2.4 FGR孕妇全血黏度低切值、脐血流阻力指标及新生儿出生体重间的相关性
A、B组LBV值与新生儿出生体重呈负相关,与S/D、PI、RI呈正相关(P < 0.05);S/D、PI、RI与新生儿出生体重呈显著负相关(P < 0.05)。 见表 7。
表3 三组孕妇血液流变学指标比较()

表3 三组孕妇血液流变学指标比较()
注:与 B 组治疗前相比,△P > 0.05;与 C 组相比,▲P < 0.05;与同组治疗前相比,★P < 0.05,☆P > 0.05;与 B 组治疗后比较,□P < 0.05,■P > 0.05
组别 LBV(mPa·s) MBV(mPa·s) HBV(mPa·s) PV(mPa·s) HCT(L/L)A组B组治疗前治疗后治疗前治疗后C组时间 例数17 17 17 17 30女性正常参考值7.01±0.97△▲6.01±0.74★□6.76±0.73▲6.65±0.78☆5.84±0.50 7.98±1.32 4.33±0.54△▲4.07±0.43★■4.35±0.38▲4.31±0.40☆3.75±0.24 4.68±0.60 3.34±0.36△▲3.21±0.29★■3.36±0.31▲3.34±0.37☆3.26±0.27 3.61±0.42 1.32±0.13△▲1.29±0.08☆■1.34±0.09▲1.32±0.06☆1.27±0.07 1.38±0.11 0.35±0.04△▲0.34±0.03☆■0.36±0.02▲0.36±0.02☆0.33±0.03 0.39±0.03
表4 三组脐血流阻力指标比较()
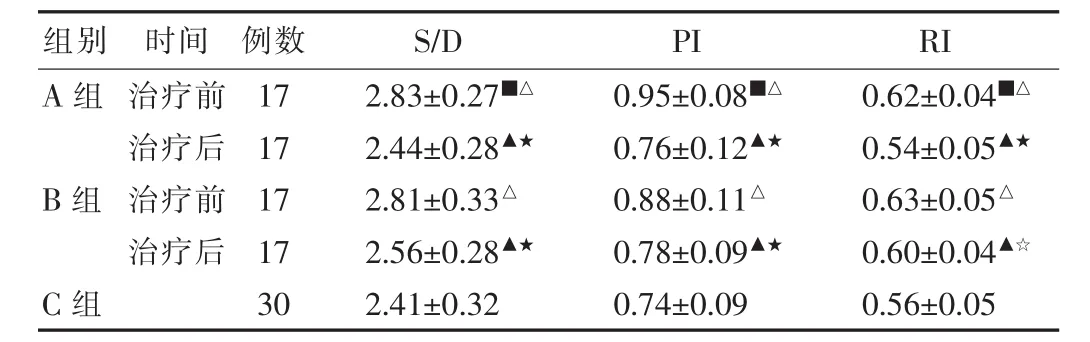
表4 三组脐血流阻力指标比较()
注:与B组治疗前比较,■P>0.05;与C组比较,△P<0.01;与同组治疗前相比,▲P < 0.01;与 C 组治疗后比较,★P > 0.05,☆P < 0.05
例数 S/D PI RI A组B组组别 时间治疗前治疗后治疗前治疗后C组17 17 17 17 30 2.83±0.27■△2.44±0.28▲★2.81±0.33△2.56±0.28▲★2.41±0.32 0.95±0.08■△0.76±0.12▲★0.88±0.11△0.78±0.09▲★0.74±0.09 0.62±0.04■△0.54±0.05▲★0.63±0.05△0.60±0.04▲☆0.56±0.05
表5 治疗后A、B组脐血流阻力指标下降幅度比较()

表5 治疗后A、B组脐血流阻力指标下降幅度比较()
组别 例数 △S/D △PI △RI A组 17 B组 17 P值0.39±0.16 0.25±0.17 0.022 0.19±0.07 0.09±0.04 0 0.08±0.04 0.03±0.14 0.001
表6 三组分娩平均孕龄及新生儿平均出生体重比较()

表6 三组分娩平均孕龄及新生儿平均出生体重比较()
注:与 C 组比较,△P > 0.05,▲P < 0.01;与 B 组比较,■P < 0.05
组别 例数 分娩平均孕龄(周) 新生儿平均出生体重(g)A组 17 B组 17 C组 30 38.31±1.29△38.71±0.97△38.80±0.87 2917.65±403.09▲■2735.29±158.87▲3263.33±232.65

表7 全血黏度低切值、胎儿脐血流及新生儿体重间的相关性(r)
3 讨论
孕妇正常生理代谢及胎儿生长发育都需要有良好的血液循环,循环功能障碍可造成胎儿营养物质供给及利用障碍。血管的内在流动性,即血液流变学关系到组织器官的血流量[5-6]。血液流动时必须克服其本身的摩擦阻力,即血液黏度。毛细血管因缺乏平滑肌细胞,不能通过收缩使内径推动血液循环,其主要依靠血液的流动性发挥作用。因此,血液的流动性对微循环尤为重要。孕妇血容量自妊娠6~8周开始逐渐增加,至妊娠32~34周达到高峰,并维持此水平至分娩。血容量的增加包括血浆及红细胞的增加,其中,血浆的增加多于红细胞的增加,从而出现血液稀释,血细胞比容降低,血液黏度下降,该生理变化有利于改善血液流变学,保证胎盘的血供,促进胎儿生长发育[6]。妊娠期高血压疾病(PIH)可导致胎儿生长发育受限,其病理生理基础显示全身小血管痉挛,内皮细胞受损,血管壁通透性增加,水份渗出使血液浓缩,血细胞比容增高,血液黏滞性增高,从而导致红细胞聚集性增强;同时由于血浆蛋白丢失,胶体渗透压下降,进入红细胞内的水份增多,则红细胞变形能力下降,血流缓或不畅,导致胎盘绒毛缺氧再灌注损伤[7-8]。但非PIH所致FGR的血液流变学变化,目前报道尚不多。复杂的物理、化学因素综合作用决定血液黏度值。一般认为,血液黏度与切变率的变化相关,切变率低的血液黏度高,反之,切变率逐升高则血液黏度逐渐下降,最后趋向一个平衡值。从解剖和生理角度来看,人胎盘绒毛的血液循环是低压、低阻和低切变率循环[9]。胎盘绒毛间隙血流是以“停-进”为特点,即停止后再重新建立血流。相对来说,胎盘微循环中红细胞聚集性增强是血液黏度增高的潜在危险因素。Marumoto[10]研究表明,FGR患者血液流变学变化主要表现为LBV的升高,而红细胞变形性明显下降,并且发现LBV与新生儿出生体重呈显著负相关。因此,母体的血液流变学状态影响着胎儿生长发育。
本研究资料显示,治疗前三组孕妇的全血黏度高中低切值、红细胞压积均较正常人参考值明显下降,体现了妊娠期随孕期进展的血液流变学特点。这与有妊高征倾向的FGR孕妇血液黏度高于正常值的报道不一致[11],可能与本研究筛除了因妊娠并发症及合并症所致的FGR病例,减少了外源性病理因素对血液流变学的影响有关。但治疗前FGR孕妇与正常妊娠对照组孕妇相比,LBV显著增高(P<0.05),表明FGR患者存在胎盘微循环功能障碍,进而影响胎儿氧及营养物质的供应状况。脐动脉血蕴藏着胎儿胎盘循环的大量信息,脐血流阻力指标与子宫胎盘血管床的阻力有良好的相关性,可以通过了解脐动脉血流信息来推断胎盘功能及胎儿宫内情况。本研究分析了LBV、脐血流及新生儿出生体重三者之间的相关性,发现LBV与S/D、PI、RI呈显著正相关 (P<0.05),与新生儿出生体重呈显著负相关(P < 0.05),S/D、PI、RI与新生儿出生体重呈显著负相关(P<0.01),这与Marumoto[10]的报道一致。进一步证明血液黏度增高致胎盘微循环阻力增加,影响胎儿的生长发育。
川芎嗪是传统的活血化淤、理气之药,从伞形科藻本属植物川芎中提取,其化学结构为四甲基吡嗪(TMPZ)。现代药理学研究表明,川芎嗪可以通过拮抗内皮素,阻断钙通道,调节血栓素A2/前列腺素I2系统平衡,增加细胞内环磷酸鸟苷含量,抑制小动脉血管平滑肌细胞增殖。体外测定川芎嗪还能增强红细胞变形性,抗血小板聚集,改善血液流变性,降低血液黏度,即能改善子宫胎盘绒毛微循环,促进胎儿生长发育[12]。Lin等[13]利用体外细胞培养法研究川芎嗪对缺氧缺糖诱导血管内皮损伤的作用,结果显示,在缺氧缺糖条件下,血管内皮细胞中乳酸脱氢酶释放增加,丙二醛生成增多,细胞膜的流动增高,一氧化氮(NO)水平降低,而川芎嗪保护组上述情况均得到明显改善。提示川芎嗪具有通过稳定细胞膜,降低细胞通透性,抗细胞脂质过氧化反应性损伤,同时增加NO水平,抑制血细胞对血管内皮的黏附和损伤,调节血管张力从而改善细胞缺氧缺血状况,保护血管内皮细胞损伤的作用。
本研究资料显示,治疗后A组LBV值与治疗前相比显著下降 (P<0.05),与治疗后B组相比,LBV亦明显下降 (P<0.05),并且恢复到C组水平(P>0.05);而治疗后B组LBV值与治疗前相比无明显下降(P>0.05)。提示FGR患者存在血管内皮细胞缺氧受损,血液黏度增加及胎盘微循环障碍,而应用川芎嗪注射液可以改善血管内皮功能,降低血液黏度,疏通胎盘微循环,弥补了单纯营养支持治疗治标不治本的缺陷,积极改善了胎儿缺血缺氧的病理基础
[1]Munoz A,Uberos J,Molina A,et al.Relationship of blood hemorheology to lipoprotein profile during normal pregnancies and those with intrauterine growth retardation[J].J Clin Pathol,2009,48(6):571-574.
[2]王若光,尤昭玲.论胎萎不长与血瘀[J].湖南中医导报,2002,8(1):1-2.
[3]乐杰.妇产科学[M].6版.北京:人民卫生出版社,2004:138.
[4]严英榴,杨秀雄,沈理.产前超声诊断学[M].北京:人民卫生出版社,2003:505.
[5]王天佑.血液流变学[M].2版.乌鲁木齐:新疆科技出版社,2002:221.
[6]Zondervan HA,Oosting J,Smorenberg-Schoorl ME,et al.Longitudinal changes in blood viscosity are correlated with fetal outcome[J].Obstet Gynecol Scand,2006,67(3):253-257.
[7]廖予妹,孙玉珍,耿正惠.妊高征孕妇血流黏度与过氧化脂质水平变化的研究[J].中国血液流变学杂志,2000,30(4):224-226.
[8]董岳,石一复.妊娠晚期血液流变学变化与妊娠并发症及妊娠结局关系的探讨[J].现代妇产科进展,2007,2:142-144.
[9]Merce LT,Barco MJ,Bau S,et al.Assessment of placental vascularization by three-dimensional power Doppler vascular biopsy in normal pregnancies[J].Croat Med J,2008,46(5):765-771.
[10]Marumoto Y.Hemorheology in pregnancy and fetal growth [J].Nippon Sanka Fujinka Gakkai zasshi,2010,38(2):210-214.
[11]黄明春.妊高征血液流变学指标观察[J].广西医学,2007,29(4):505-506.
[12]杨雪梅.川芎嗪药理作用的研究进展[J].中国生化药物杂志,2010,31(3):215-216.
[13]Lin R,Liu JL,Gan WJ.Effect of ligustrazine on cell cycle and prostacyclin of injured vascular endothelial cells induced by hypoxia and lack of glucose[J].J China Mater,2009,26 (10):727-729.
