长效胰岛素类似物的疗效与安全性——该如何平衡
2012-04-11母义明
权衡药物的疗效和安全性,在药物诞生之初就一直存在。胰岛素类似物作为一种替代人体自身胰岛素的体外激素,尤其是在患者体内长期起效的长效胰岛素类似物,其安全性自然更加受到关注。对低血糖的影响,对体重的影响,以及胰岛素的长期安全性,都对临床一线医生选择胰岛素产生了一定影响。本文分别对几种临床常用的长效胰岛素的疗效和安全性进行综述,以便临床医生能够更好地了解不同长效胰岛素之间的特点与差异。
低血糖风险
低血糖是影响降糖治疗的重要因素。随着血糖控制的改善,患者发生低血糖的风险也在不断增加。DCCT、UKPDS等大型研究均发现,强化治疗组患者具有更高的低血糖发生率。临床研究表明,在接受胰岛素治疗的1型糖尿病患者中,每年严重低血糖的发生率约为10%~30%。一项多元回归分析提示,胰岛素的使用与预测低血糖的发生有明显的相关性[1](见表1)。另一项综合性回顾研究对14项随机对照试验进行了分析,其中13项试验显示单用基础胰岛素与基础胰岛素+OAD治疗方案的低血糖发生风险无显著差异[2],提示中长效胰岛素是患者应用基础胰岛素治疗方案中发生低血糖的重要因素。
外源性胰岛素治疗引起低血糖的原因很多,其中重要的一点是,外源性胰岛素无法完全模拟生理性胰岛素分泌。理想的长效基础胰岛素,不仅应尽可能模拟人体基础胰岛素的分泌特征,还应尽可能降低由于注射导致的个体内差异,降低个体内变异度,这样才能保证在平稳持久控制血糖的同时,减少低血糖发生率。而传统中效人胰岛素制剂NPH的作用时间曲线有一定的峰值,且NPH胰岛素为混悬液,若注射前混匀不充分,则易造成胰岛素注射浓度不稳定,最终造成药物吸收不稳定,个体内及个体间变异大,不利于平稳控制血糖。因此,在临床应用时低血糖发生率较高。Horvath等人发表在Cochrane Database System Review的系统综述,对长效胰岛素类似物与NPH的临床疗效与低血糖安全性进行了评估,其中6篇研究比较甘精胰岛素与NPH胰岛素,2篇研究比较地特胰岛素及NPH胰岛素。在这些随机试验中,共1715名患者应用甘精胰岛素,578名患者参与地特胰岛素试验。试验周期从24周至52周不等。结果显示,在有症状低血糖(包括所有及夜间低血糖比率)方面,使用甘精或地特胰岛素组较NPH胰岛素有统计学意义的降低[3]。提示长效胰岛素类似物如地特胰岛素和甘精胰岛素血糖变异度低,更好地模拟了基础胰岛素分泌。而Heise等人在54例1型糖尿病患者中进行了一项交叉研究结果表明[4]:NPH组、甘精胰岛素组和地特胰岛素组患者24小时葡萄糖输注率(GIR)曲线下面积的变异系数分别为68%、48%和27%,这表明,相同注射条件下地特胰岛素的个体内变异系数最低。另有大型研究也证明了这一点,PREDICTIVETM研究亚组分析显示,对于1或2型糖尿病患者,从NPH胰岛素或甘精胰岛素治疗转换为地特胰岛素治疗3个月后,其空腹血糖变异度分别降低0.4mmol/L和0.3mmol/L,夜间低血糖发生风险也随之分别降低81%和75%。Niskanen等对研究前使用其它长效基础胰岛素(主要是甘精胰岛素/NPH),但研究中转换为地特胰岛素的患者进行基线调查及3个月的随访[5],结果显示,夜间低血糖发生率降低的主要原因源于地特胰岛素较低的血糖变异性。
TITRATETM研究[6]是一项研究地特胰岛素的随机对照临床试验,通过设定两种不同空腹血糖控制目标(FPG3.9~5.0mmol/L和FPG4.4~6.1mmol/L),以患者为主导,调整1天1次地特胰岛素的注射剂量。结果发现,相对于FPG目标为4.4~6.1mmol/L的治疗组,更积极的治疗(FPG目标为3.9~5.0mmol/L)可以将血糖控制得更佳,64%的患者达到HbA1c<7%,且不会明显增加低血糖的发生率(两组低血糖年事件发生率分别为7.73和5.27/患者,P=0.0811;夜间低血糖年事件发生率分别为2.74和2.02/患者,P=0.3177)。这项研究说明,地特胰岛素可以在不显著增加低血糖风险的情况下,帮助2型糖尿病患者实现更好地血糖控制和达标。
胰岛素治疗引起的体重增加
体重增加与心血管危险因素的增加相关。使用胰岛素治疗的糖尿病患者,在改善血糖控制的同时,往往伴随着不同程度的体重增长。研究表明:HbA1c每下降1.2%,体重增长可达4.8kg[7]。DCCT研究比较了胰岛素强化治疗和常规治疗对1型糖尿病患者早期微血管并发症的影响。其第一年的研究结果表明,胰岛素强化治疗组患者的体重增加是常规治疗组的2倍(5.1kg vs 2.4kg)。六年半后,在接受胰岛素强化治疗的糖尿病患者中有41.5%的患者体重增加,而常规传统治疗组中只有26.9%(P<0.001)。胰岛素强化治疗组中25%的患者体重平均增加了约18kg[8]。与之相似,在UKPDS研究中,胰岛素治疗组较传统治疗组的体重多增加4kg(P<0.001)[9]。体重增加可能进一步加重机体的胰岛素抵抗,患者因此需要接受更多剂量的胰岛素治疗,进一步引起新一轮的体重增加,最终形成恶性循环。
胰岛素引起体重增加的原因很多,主要包括:①外源性胰岛素经皮下注射后直接吸收进入体循环,改变了生理状态下肝脏与外周组织中胰岛素的比例,外周组织处于高浓度胰岛素的“环境”下,外周脂肪合成增加,脂肪分解降低,从而引起体重增加。②患者在使用胰岛素的过程中,由于担心发生低血糖,往往采取防御性进食,这也是体重增加的原因之一。③使用胰岛素控制血糖后,机体以往的代谢紊乱得以纠正,可能导致营养过剩。④中枢胰岛素抵抗,造成胰岛素在外周的作用增强,直接增加脂肪合成,降低基础代谢率。
而在减少体重增加的胰岛素选择方面,截至目前,几乎所有涉及地特胰岛素的临床研究一致显示,与NPH和甘精胰岛素相比,地特胰岛素引起的体重增加较少[10-16]。一项对6个多中心、开放、随机的Ⅲ期临床试验的荟萃分析显示,无论1或2型糖尿病患者,应用地特胰岛素治疗16~24周后,患者体重增加均低于NPH治疗组。PREDICTIVETM研究亚组分析显示[17],既往接受NPH或甘精胰岛素的2型糖尿病患者,换用地特胰岛素治疗3个月后,平均体重分别降低0.7kg和0.5kg。继续使用地特胰岛素治疗26周和52周后,其体重的获益仍然存在。而且地特胰岛素的体重优势在体质指数(BMI)较高(>30kg/m2)的患者中更为显著。另一项研究对5项分别应用地特胰岛素与甘精胰岛素的随机对照试验进行了分析,入选以往应用口服降糖药血糖控制不佳,但未应用胰岛素的2型糖尿病患者,分别应用每日1次地特胰岛素和甘精胰岛素。荟萃分析结果表明:地特胰岛素较甘精胰岛素治疗的体重增加更少,且地特胰岛素的这种体重优势与患者年龄、病程、以往使用口服降糖药的时间长短均无关[18](见表2)。
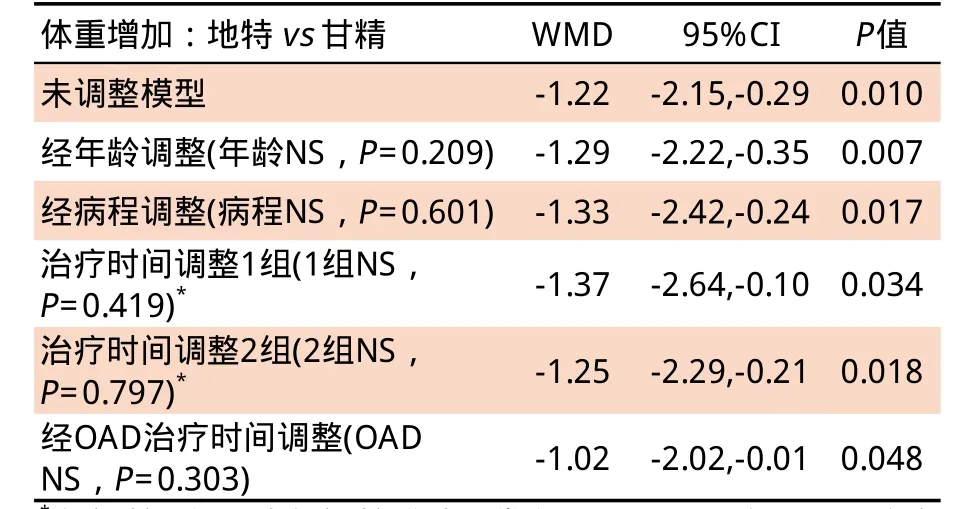
表2 应用地特胰岛素与甘精胰岛素体重增加的间接比较(未经调整及调整后的模型)
地特胰岛素在减少体重增加方面的优势可能归因于多个方面:首先,地特胰岛素与白蛋白结合的特性,有助于恢复正常的肝脏/外周胰岛素浓度梯度。与白蛋白结合后,地特胰岛素不能通过毛细血管内皮屏障,从而延迟了地特胰岛素从血液循环进入到外周靶组织的过程,而更易于集中在肝脏中,这一特性使其更接近生理性胰岛素,减轻了外周组织的合成作用。同时还对肝脏葡萄糖输出产生更大的抑制作用。其次,胰岛素在中枢可作为一种负反馈信号,调节摄食、体重及能量平衡。大脑胰岛素抵抗导致胰岛素在大脑的利用或效应减低,而地特胰岛素可能具有增强大脑内胰岛素应答的优势。研究表明,地特胰岛素在大脑中的浓度也较人胰岛素显著增高,这可能是由于结合了白蛋白的地特胰岛素可以较容易地穿过脉络膜网状上皮细胞而进入脑脊液,此外,地特胰岛素的脂肪酸侧链亦能促进其通过血脑屏障,增加它在大脑中的浓度。第三,如前所述,地特胰岛素的个体内变异性低,低血糖风险也较其他基础胰岛素更低,因此有效控制了患者为避免发生低血糖而产生的防御性进食。
总之,胰岛素的选择不存在正确答案,使用时应平衡疗效与安全性等多方面因素。地特胰岛素在满足临床疗效的同时,还可用于老年及低龄糖尿病儿童等特殊人群,具有更佳的安全性特征。此外,由于独具减少体重增加的优势,地特胰岛素会给超重或肥胖的糖尿病患者带来更多治疗获益。
[1] Miller CD, Phillips LS, Ziemer DC, et al.Hypoglycemia in patients with type 2 diabetes mellitus[J].Arch Intern Med, 2001, 161(13):1653-1659.
[2] Goudswaard AN, Furlong NJ, Rutten GE, et al.Insulin monotherapy versus combinations of insulin with oral hypoglycaemic agents in patients with type 2 diabetes mellitus[J].Cochrane Database Syst Rev, 2004, 18(4):CD003418.
[3] Horvath K, Jeitler K, Berghold A, et al.Long-acting insulin analogues versus NPH insulin (human isophane insulin)for type 2 diabetes mellitus[J].Cochrane Database Syst Rev, 2007, 18(2):CD005613.
[4] Heise T, Nosek L, Ronn BB, et al.Lower within-subject variability of insulin detemir in comparison to NPH insulin and insulin glargine in people with type 1 diabetes[J].Diabetes, 2004, 53:1614-1620.
[5] Niskanen L, Virkamaki A, Hansen JB, et al.Fasting plasma glucose variability as a marker of nocturnal hypoglycemia in diabetes:evidence from the PREDICTIVE study[J].Diabetes Res ClinPract, 2009, 86(2):e15-e18.
[6] Blonde L, Merilainen M, Karwe V, et al.Patient-directed titration for achieving glycaemic goals using a once-daily basal insulin analogue:an assessment of two different fasting plasma glucose targets-the TITRATE study[J].Diabetes ObesMetab, 2009, 11(6):623-631.
[7] Yki-Jarvinen H, Ryysy L, Kauppila M, et al.Effect of obesity on the response to insulin therapy in noninsulin-dependent diabetes mellitus[J].J Clin Endocrinol Metab, 1997, 82(12):4037-4043.
[8] The Diabetes control and complications Research Group.Adverse events and their association with treatment regimens in the diabetes control and complications trial[J].Diabetes Care, 1995, 18:1415-1427.
[9] UK Prospective Diabetes study(UKPDs)Group.Intensive bloodglucose control with sulphonyIureas or insuIin compared with conventional treatment an risk of complications in patients with type 2 diabetes(UKPDS 33)[J].Lancet, 1998, 352:837-853.
[10] Raslova K, Bogoev M, Raz I, et al.Insulin detemir and insulin aspart:a promising basal-bolus regimen for type 2 diabetes[J].Diabetes Res Clin Pract, 2004, 66(2):193-201.
[11] Hermansen K, Davies M, Derezinski T, et al.A 26-week, randomized, parallel, treat-to-target trial comparing insulin detemir with NPH insulin as add-on therapy to oral glucose-lowering drugs in insulin- naive people with type 2 diabetes[J].Diabetes Care, 2006, 29:1269-1274.
[12] Haak T, Tiengo A, Draeger E, et al.Lower within-subject variability of fasting blood glucose and reduced weight gain with insulin detemir compared to NPH insulin in patients with type 2 diabetes[J].Diabetes ObesMetab, 2005, 7:56-64.
[13] Yki-Jarvinen H, Dressler A, Ziemen M, et al.Less nocturnal hypoglycemia and better post-dinner glucose control with bedtime insulin glargine compared with bedtime NPH insulin during insulin combination therapy in type 2 diabetes.HOE 901/3002 Study Group[J].Diabetes Care, 2000, 23(8):1130-1136.
[14] Raskin P, Klaff L, Bergenstal R, et al.A 16-week comparison of the novel insulin analog insulin glargine (HOE 901) and NPH human insulin used with insulin lispro in patients with type 1 diabetes[J].Diabetes Care, 2000, 23:1666-1671.
[15] Siegmund T, Weber S, Blankenfeld H, et al.Comparison of insulin glargine versus NPH in people with type 2 diabetes mellitus under outpatient-clinic conditions for 18 months using a basal-bolus regimen with a rapid-acting insulin analogue as mealtime insulin[J].Exp Clin Endocrinol Diabetes, 2007, 115:349-353.
[16] Carver C.Insulin treatment and the problem of weight gain in type 2 diabetes[J].Diabetes Educ, 2006, 32:910-917.
[17] Dornhorst A, Luddeke HJ, KoenenC, et al.Transferring to insulin detemir from NPH insulin or insulin glargine in type 2 diabetes patients on basal-only therapy with oral antidiabetic drugs improves glycaemic control and reduces weight gain and risk of hypoglycaemia:14-week follow-up data from PREDICTIVE[J].Diabetes ObesMetab, 2008, 10(1), 75-81.
[18] Fakhoury W, Lockhart I, Kotchie RW, et al.Indirect comparison of once daily insulin detemir and glargine in reducing weight gain and hypoglycaemic episodes when administered in addition to conventional oral anti-diabetic therapy in patients with type-2 diabetes[J].Pharmacology, 2008, 82(2):156-163.