破伤风的预防误区及诊治要点
2010-12-14王传林
王传林
破伤风是一种由破伤风杆菌侵入人体伤口、生长繁殖、产生毒素而引起的急性特异性感染。破伤风杆菌为专性厌氧菌,其芽胞广泛分布于自然界,由伤口侵入人体,不断繁殖,并分泌外毒素从而致病。该菌为专性厌氧菌,感染的重要条件是伤口的厌氧环境。在厌氧条件下(如被污染的坏死性伤口),这种无处不在的杆菌可产生一种毒性极强的神经毒素——破伤风痉挛毒素。当破伤风杆菌分泌的外毒素通过机体内环境的运转到达中枢神经系统时,造成毒素与神经组织结合,致伸、屈肌同时强烈收缩,肌肉强直和痉挛,从而形成破伤风特有的角弓反张、牙关紧闭等症状。破伤风可在任何年龄发病,即便有了现代加强监护的条件,病例死亡率也非常高。根据2006年WHO关于破伤风的统计资料,该病潜伏期通常为3~21天(中位数7天);病死率在10%~70%之间,主要视治疗措施、患者的年龄和总体健康而异;老年和婴幼儿患者如不住院和接受加强治疗,死亡率几乎可达100%;在具备最佳医疗条件的医院中,死亡率可降至10%~20%。但在我国,由于我们的临床工作中破伤风疾病发病率低以及有时症状并不典型,常导致医生对此病认识不足,预防及诊治工作中存在误区。破伤风主要见于儿童和成人受伤后,以及不洁的分娩和产后卫生条件较差的新生儿和产妇。作为一个严重的公共卫生问题,破伤风的防治工作应当被高度重视。
预防类型及处理原则
预防的类型分为受伤前的主动免疫及受伤后的主、被动免疫,而受伤后采用何种的免疫方式主要取决于患者伤口情况及其伤前的免疫接种史。
主动免疫 破伤风的主动免疫是指将破伤风类毒素接种于人体,使机体产生获得性免疫力的一种预防破伤风感染的措施。其特点是产效慢,从没接受过破伤风疫苗免疫的病人需要连续注射3针才可以达到足够的抗体数量,但免疫作用持续时间较长。主要用于患者伤前及伤后的预防性接种。随着我国医疗条件的改善,儿童及未成年人多数都有正规的破伤风免疫接种程序。按照北京市儿童破伤风疫苗免疫程序,出生后百白破疫苗必须连续注射3针,第3个月注射第1针,以后每隔1个月注射1针,3针连续注射后才会产生足够的抗体;18个月龄加强注射百白破疫苗;6岁的孩子改注射白破二联制剂疫苗,至此抗体可以维持10年;每5~10年或者伤后皮下0.5 ml类毒素疫苗就可以快速产生抗体,而无需被动免疫。
被动免疫 被动免疫是采用人工的方法向机体内输入由他人或动物产生的免疫效应物,如免疫血清、免疫球蛋白等,使机体立即获得免疫力,从而达到防治某种疾病的目的。其特点是产生效应快,输入后立即发生作用;但免疫作用维持时间较短,一般只有2~4天(破伤风抗毒素)或2~3周(破伤风免疫球蛋白免疫)。主要用于治疗和短期的应急预防。破伤风被动免疫主要指破伤风抗毒素(TAT)或破伤风免疫球蛋白(TIG)在预防和治疗破伤风疾病中的应用。对未接受过类毒素免疫或免疫史不清者,须注射抗毒素预防,但也应同时开始类毒素预防注射,以获得持久免疫;对已出现破伤风或其可疑症状时应及时使用。由于破伤风抗毒素通常为破伤风类毒素免疫的马血浆,经酶消化和盐析等工艺制成,因而过敏性反应为其通常的不良反应。通常对破伤风抗毒素有过敏反应的还可应用破伤风免疫球蛋白。
预防原则 开放性外伤(特别是创口深、污染严重者)有感染破伤风的危险时,应及时进行预防。首先对于伤口应当彻底清创、消毒。然后根据伤口的性质和病人的免疫接种史的具体情况,采取不同方式进行破伤风的预防工作。
预防误区
在我国,由于我们的临床工作中破伤风疾病发病率低,以及破伤风主、被动免疫分工于不同部门等多方面因素,常常导致患者、甚至医生对此病认识不足,预防及诊治工作中充满误区。具体可列举如下。
误区一 创伤后一律应用破伤风抗毒素或破伤风免疫球蛋白的被动免疫。在多数医院,当患者就诊时只要是外伤,甚至只是擦伤,无论其是否进行过主动免疫,一律应用破伤风抗毒素或破伤风免疫球蛋白的被动免疫。其结果一方面是有限医疗资源造成巨大的浪费,另一方面是增加了已收到主动免疫很好保护的外伤患者,还得再次承受由破伤风抗毒素(马血清)所可能造成过敏等的医疗风险和不必要的医疗经历。
正如我们在前文所述,按时接种破伤风类毒素疫苗可在一定时期内在人体内产生很好的抵抗破伤风外毒素的保护效果。而且破伤风疫苗具有预防有效、安全廉价、作用持久的特点。
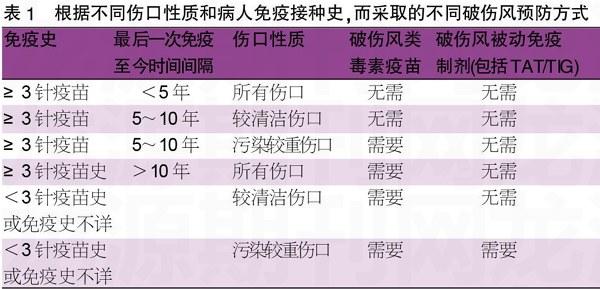
只有未经过基础主动免疫且伤口污染严重者,才注射破伤风抗毒素或破伤风免疫球蛋白行被动免疫。根据具体情况而采用的不同免疫方式,是我们临床预防工作中的重点,具体方法见表1。而受伤后不区分具体情况就行被动免疫是没有科学根据的。
误区二 破伤风抗毒素或破伤风免疫球蛋白在外伤后24小时诉内才有效。多数医务人员会告之患者应该在外伤后24小时内应用破伤风抗毒素或破伤风免疫球蛋白,否则无效;甚至某些医疗单位对外伤>24小时的患者,拒绝再给予抗毒素预防。
其实破伤风感染后发病的潜伏期为6~12天,根据其发病机制,伤后24小时之内甚至稍晚应用破伤风抗毒素,都能起到预防作用;即使发病,症状也应该较轻。因此,不能把24小时作为一个教条的界限,临床上应强调尽早应用,但只要在发病2周内应用破伤风抗毒素都应视为有预防作用。
误区三 应该应用被动免疫制剂时却不应用。对于某些非外伤性的损伤,例如肛周脓肿、结肠穿孔等,临床医生却很少考虑到其有破伤风杆菌感染的可能。其实,破伤风杆菌大量存在于人的肠道内,并随粪便排除体外,于是肠道破裂所造成的对腹腔及手术切口污染,机会大大增加,若病史较长、污染重,术后可能发生切口的破伤风杆菌感染。因此,此类未行破伤风主动免疫并罹患该类损伤性疾病的患者,应该应用破伤风抗毒素或破伤风免疫球蛋白。
误区四 行破伤风抗毒素或破伤风免疫球蛋白被动免疫后就不会患破伤风。被动免疫给体内带来的抗体只能持续2~3周,此后抗体水平下降,身体不再受到保护。因此1次的破伤风抗毒素或破伤风免疫球蛋白的应用,并不能带来人体对破伤风杆菌的持久免疫力。持久的免疫力存在,其实依靠破伤风类毒素疫苗在体内产生的主动免疫。保持体内较高的破伤风外毒素抗体滴度水平,是对抗破伤风杆菌感染的最有效地措施。
诊断与治疗方法
诊断要点 破伤风的典型症状是肌肉强直及阵发性痉挛。其诊断并不困难,但由于存在众多并不典型的临床症状以及人们对破伤风疾病的疏于了解,即便是在某些大型医院,临床上也常常出现不必要的误诊。
笔者曾收治1例63岁的农民患者,发病前10天在田间劳动时,左侧足底扎入铁钉。当时拔出钉子后伤口仅有少量出血,遂未加注意,没做任何处理。3天来患者慢慢感觉全身不适,颈部显著,伴有腰痛。患者辗转口腔科、脊柱外科、神经内科等,但都未能查出其病因所在。后转来我院救治。经追问病史,结合患者张口困难、颈项僵硬等临床表现,我院急诊科医生诊断为破伤风,并给予相应的治疗,3周后患者痊愈。
破伤风的诊断要点如下:凡有外伤史或感染化脓病灶史;出现颜面、咽喉、颈、背腹及四肢肌肉酸痛,张口不易,言语不清,吞咽不便,肌肉紧张等;张口困难时强烈提示;病史加临床诊断为主。
治疗方法 破伤风的治疗应从以下3个方面加以重视,才能在最大程度上救治破伤风患者。
对创口局部的清创处理 对患者创口的清创可在根本上清除破伤风外毒素的产生源头。对于有坏死、引流不畅的创口,应该在使用破伤风抗毒素或破伤风免疫球蛋白的治疗后,进行伤口的充分清创处理。确保感染源头的彻底消除,破伤风杆菌生存环境的消失,是临床进行破伤风治疗的前提条件。
中和体内游离的破伤风外毒素——中断外毒素对神经系统的进一步影响 破伤风被动免疫制剂的使用,目的是早期中和游离的毒素。当毒素已与神经组织结合,则并不能产生逆向作用。破伤风抗毒素的治疗剂量为(1~6)万U,分别由肌肉注射与静滴。静滴应稀释于5%葡萄糖溶液中缓慢滴入。对于使用破伤风抗毒素过敏的患者,可使用破伤风人体免疫球蛋白,剂量为3 000~6 000 U。
对症支持治疗,防治并发症患者体内已经与神经组织结合的破伤风外毒素并不能通过被动免疫制剂的使用而消除,而必须等待它的自行清除过程。在此过程中,临床应该对患者生命系统加以支持,并防治可能发生的一些并发症。
患病病人应住隔离病房,避免声、光等刺激。并可根据病情使用镇静、解痉药物,以减轻病人的痛苦。注意防治呼吸道,如窒息、肺部感染等并发症,防止发作时患者对自己无法控制的伤害。对严重影响呼吸的病人,应尽早行气管切开术,以便改善通气状况,并且可在必要时进行人工辅助呼吸。另外要注意患者的支持治疗,补充热量、蛋白、维生素以及保证水和电解质的平衡调整。